동기능부전증후군
이론과 하이라이트 히스토리를 확인 할 수 있어요.
: Sinus node dysfunction, SND / Sick sinus syndrome, SSS
서맥성 부정맥은 SA node 기능 이상 또는 전도 장애로 인해 발생한다. 이번 단원에서는 SA node의 기능 이상으로 나타나는 질환들을 다룬다. 심전도 소견과 함께 문제가 주어지므로 각 질환의 심전도를 잘 이해하고 넘어가도록 한다. 서맥 질환에서의 치료는 심박동기라는 것을 기억하면 문제 푸는 것은 어렵지 않다. 심박동기에 대한 적응증은 가이드라인이 지속적으로 업데이트되며 변경되고 있지만, 국시에서 출제되는 큰 틀은 변하지 않는다.
1. 동서맥 및 동빈맥
1) 정상 심박수: 60~100회/분
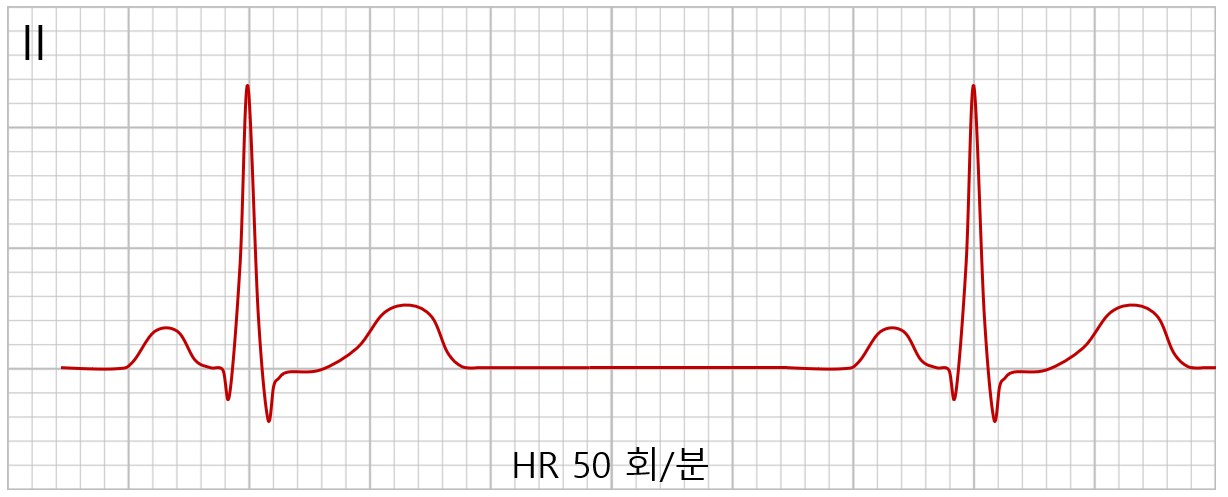
2) 동서맥(sinus bradycardia): 심박수 < 60회/분
* 큰 네모 1칸 = 0.2초 / 큰 네모 5칸 = 1초
* 다섯 칸마다 QRS → 60 bpm / 세 칸마다 QRS → 100 bpm
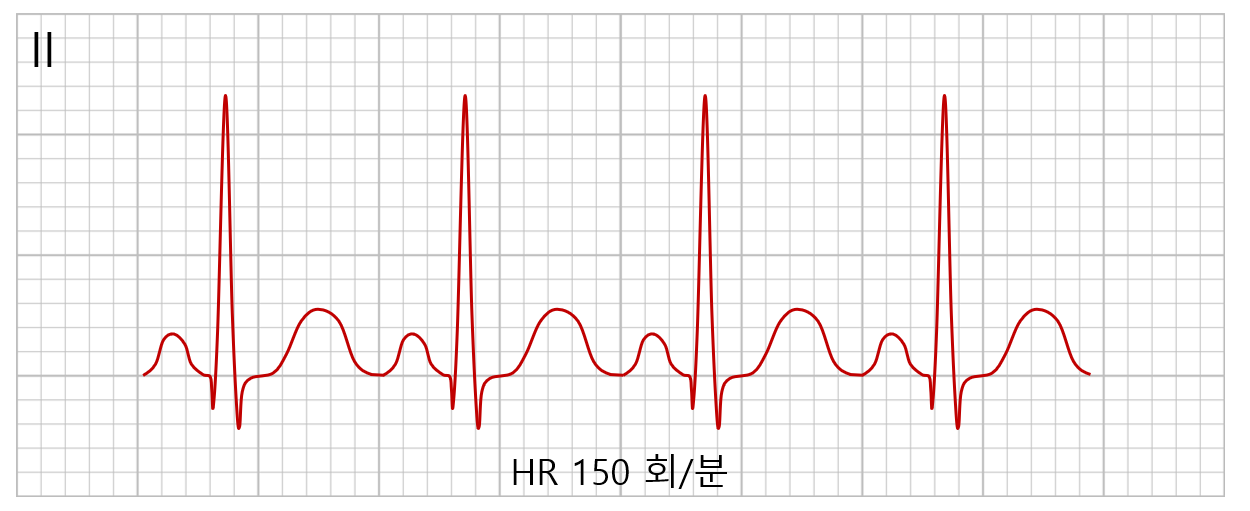
3) 동빈맥(sinus tachycardia): 심박수 > 100회/분
(1) 갑상선항진증, 발열, 탈수, 심부전 등의 상황에서 발생 가능
(2) 치료: 기저질환 치료, beta blocker, ivabradine 등 (치료가 불필요한 경우가 많음)
* 동빈맥 중에도 다양한 질환들이 있을 수가 있다. 국시에 출제될 가능성은 거의 없으나, 필요시 '심화. 기타 상심실성 빈맥' 참고
* 규칙적인 리듬, 뚜렷한 P파가 관찰된다면 AF, PSVT보다는 sinus tachycardia를 시사한다.
Sinus tachycardia | PSVT |
정상 P wave | Absent/abnormal/retrograde P wave |
서서히 시작, 서서히 멈춤 | 갑자기 시작, 갑자기 멈춤 |
Carotid sinus 압박시 서서히 정상으로 돌아옴 | Carotid sinus 압박시 갑자기 정상으로 돌아옴 |
2. SND의 개요
1) 원인: 교정 가능한 원인들이 있을 경우 이를 먼저 교정한 후 pacemaker를 고려해야 하므로 감별이 필요함
(1) Extrinsic
① 약물: Beta blocker, non-DHP CCB, 항부정맥제(class I, III), digoxin, SSRI, Li 등
② 질병: 갑상샘기능저하증, 수면무호흡(sleep apnea)
③ 기타 전신 상태: 저산소증, 저체온증, vagal reflex 등
(2) Intrinsic
① 고령으로 인한 SA node fibrosis: m/c
② 허혈성 심장질환: 특히 inferior, posterior ischemia
③ 심근병증, 심근염, amyloidosis 등
2) 임상양상
(1) 주호소: 실신, 어지러움 (제대로 뇌혈류 공급이 되지 않음)
(2) 기타 증상 및 징후: 운동시 호흡곤란, 두근거림(tachy-brady syndrome의 경우)
3. 분류 및 검사소견
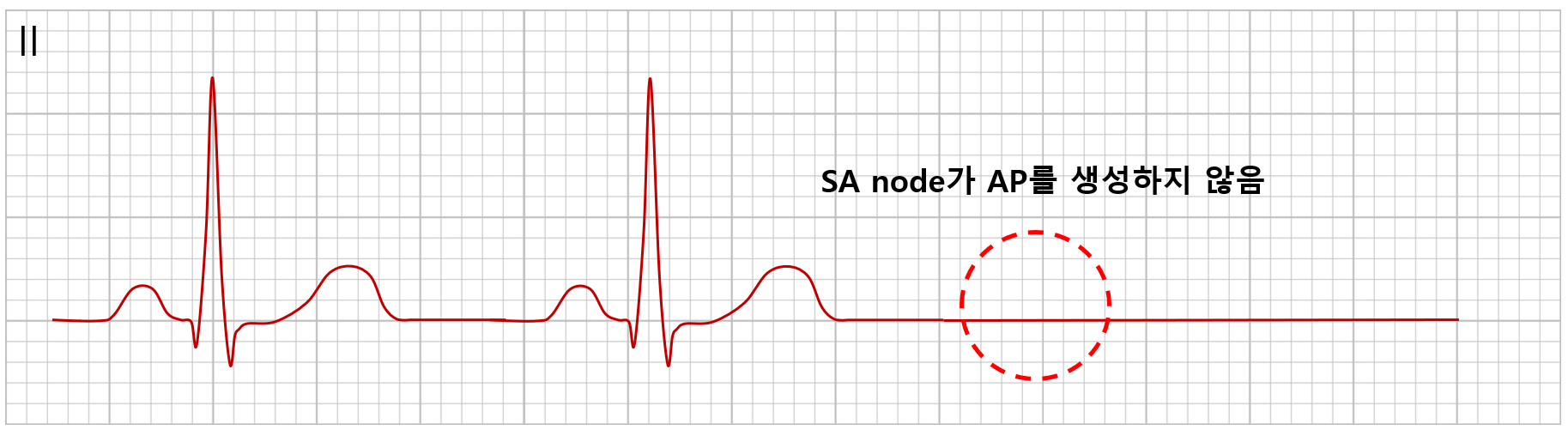
1) 동정지(sinus arrest)
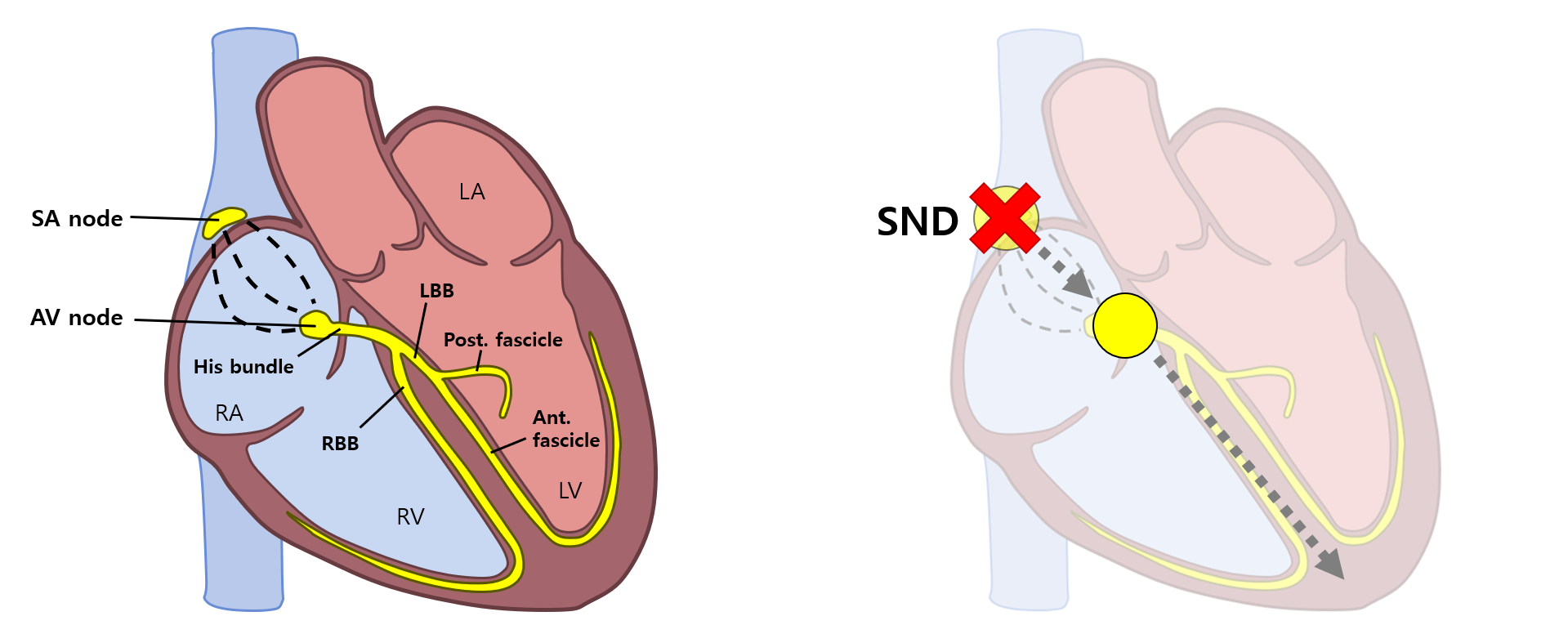
(1) 병태생리: SA node의 자극 형성이 없음
(2) ECG
① P파, QRS군이 모두 없음
② 방실접합부 이탈박동(junctional escape beat)이 보일 수 있음
* SA node에서 신호가 생성되지 않거나 전달되지 않을 때, 이를 대체하기 위해 AV node 등 conduction system의 다른 부위에서 자체적으로 신호를 만드는 것을 escape beat이라고 한다.
* Sinus pause보다 더 긴 시간동안 자극 형성이 이루어지지 않는 경우를 sinus arrest라고 하지만, 둘의 구분은 크게 중요하지 않다.
2) 동방차단(sinus exit block)
(1) 병태생리: SA node 신호가 심방 조직으로 전도되지 않음
(2) 분류
① 1도 SA block : 심방으로 신호 전달 지연, 심전도에서 이상 관찰 X
② 2도 SA block : 간헐적인 P파 소실
③ 3도 SA block : P파가 없음, SA node 부전으로 sinus arrest 발생 가능
* SA node의 질량은 ECG에 보일 수 있는 수준이 아니므로, 자세한 감별진단을 위해서는 EP study가 필요하다. 하지만 동방차단의 분류에 따라 치료방침이 바뀌는 경우는 거의 없으므로 대부분 불필요하다.
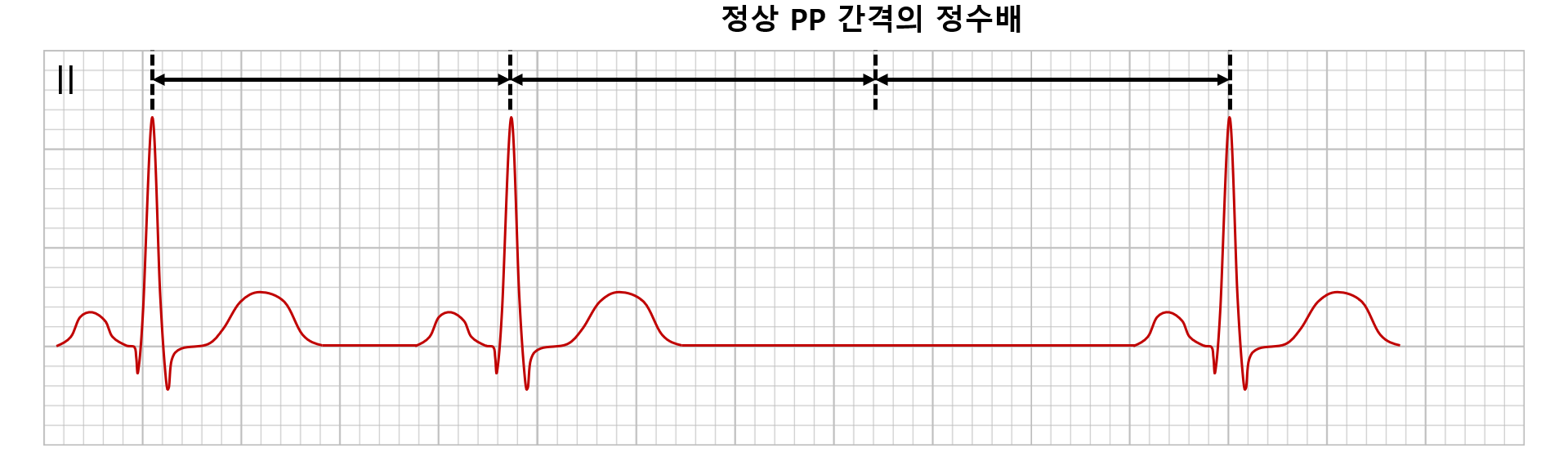
* 동정지는 신호가 나타나지 않는 간격이 정상 sinus cycle(PP 간격)의 정수배가 되지 않고, 동방차단은 정수배가 된다는 특징이 있으나, 둘의 구분은 크게 중요하지 않다.
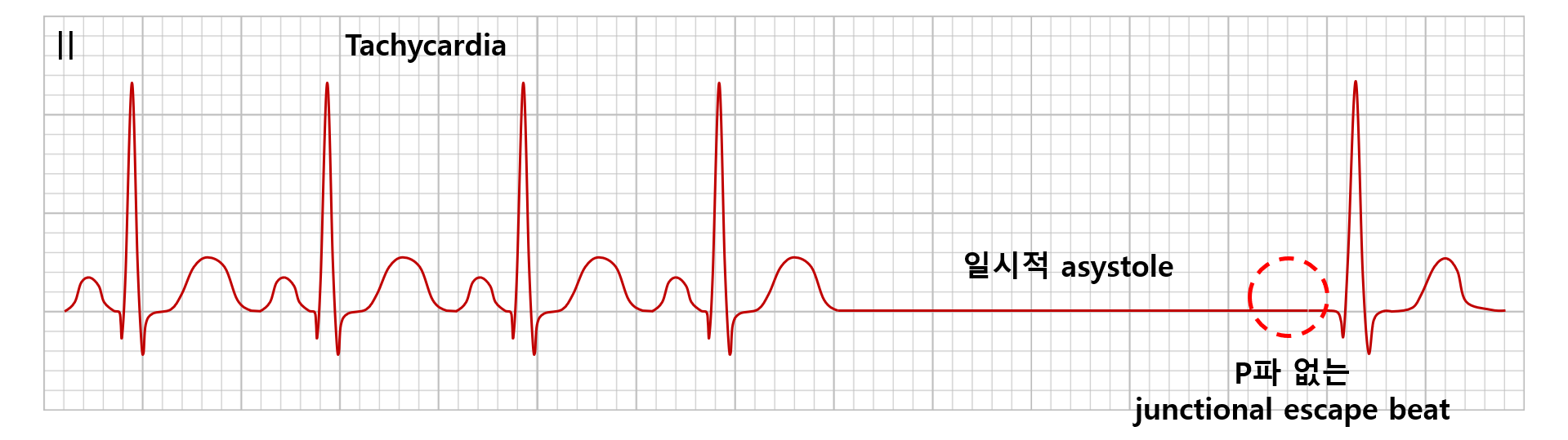
3) 빈맥-서맥 증후군(tachycardia-bradycardia syndrome)
(1) 병태생리: 빈맥이 종료되고 서맥이 나타남. 빈맥과 서맥이 교대로 나타날 수 있음
• 빈맥 발생 → 빈맥 종료 → 빈맥에 의해 억제된 SA node가 일시적으로 기능을 회복하지 못하여 sinus pause가 발생
(2) 순서
① Tachycardia(주로 AF)
② 이후 sinus pause 또는 sinus arrest
③ 이후 junctional escape beat: Narrow QRS, P파 없음
4) 심박수변속 기능부전(chronotropic incompetence): 운동시 심박수가 적절한 수준으로 증가하지 못함
4. 진단
증상과 ECG가 특징적이고 서로 연관됨이 명확한 경우 바로 impression을 잡을 수 있으나, 아래와 같은 ambulatory ECG monitoring 검사가 권고된다.
1) 전기생리학적 검사
(1) 24시간 심전도 검사(Holter monitoring): 간헐적, 예측 불가능한 증상이 있을 시 정밀 검사를 위해 시행
(2) Implantable loop recorder 등: 장기간 추적관찰
* EP study는 SND를 진단하기 위한 이유만으로 시행하지는 않는다.
2) 기타: 심초음파(구조적 심질환이 원인으로 의심될 경우) 등
5. 치료
1) 증상 없음: 추적관찰
* 증상이 있더라도 전기생리학적으로 SND가 발생할 때와 시간적으로 연관되었다고 보기 어려우면 추적관찰한다.
2) 증상 있음
(1) 가역적 원인 제거
① 약물
② 갑상샘기능저하증, 수면무호흡 등
③ 일시적인 vagal tone 증가
* 단, 예외로 carotid sinus hypersensitivity 등에 의한 SND는 pacemaker 삽입이 필요한 경우가 많다.
(2) 영구 인공심박동기(permanent pacemaker): 가역적 원인 제거 실패 or 불가시 아래와 같은 적응증에 따라 삽입
① 증상의 원인이 SND일 때
• Tachy-brady syndrome, chronotropic incompetence 포함
• SND의 원인이 약물이지만 이를 중단할 수 없을 때
② 증상의 원인이 SND임이 의심될 때
• PO theophylline 투여 → 심박수 증가시 증상 호전이 있을 때
* 증상의 원인이 SND에 의한 서맥임이 증명되었으므로 심박동기 설치
* ‘유증상 SND’만 알고 있어도 국시에는 지장이 없다.
3) 기타 급성기 치료: 근본적인 치료는 되지 못하며, 시간을 벌기 위한 수단
(1) 임시 심박동기(temporary pacemaker)
① 영구 심박동기 시술 전 환자의 안정화가 필요할 때
② 가역적 원인을 교정해야 하나, 교정하는 동안 급성기의 혈역학적 불안정성 동반될 때
(2) 약물치료: Atropine(anticholinergic), isoproterenol(β agonist), theophylline 등
* 심박동기의 원리, 종류, 합병증에 대한 자세한 설명은 '심화. 심박동기' 참고
동기능부전증후군 요약 | |
임상양상 | 실신, 어지러움, 호흡곤란 |
ECG | Sinus arrest, sinus exit block Tachy-brady syndrome: 빈맥성 부정맥(ex. AF) → pause |
진단 | ECG → Holter / implantable loop recorder |
치료 | 무증상: 추적관찰 유증상: Pacemaker |
Harrison 22e, pp.1917-1924